Der Epidemiologe Joël Mossong ist Spezialist für die Ausbreitung von Viren
Keine Zeit? Zusammenfassung am Ende des Artikels.
Der Epidemiologe Joël Mossong ist Spezialist für die Ausbreitung von Viren und hat in seiner Doktorarbeit ein Modell aufgestellt, wie viele Menschen in der Bevölkerung gegen Masern geimpft sein müssen, damit eine Herdenimmunität erreicht wird. Im Falle der Masern lautete das Ergebnis: 95%.
Bei der Bekämpfung der Masern ist es relativ gut gelungen, diese Herdenimmunität durch natürliche Immunisierung und Impfungen zu erreichen. Doch wie schaut es beim neuartigen Coronavirus aus?
Was ist Herdenimmunität?
Herdenimmunität ist ein Begriff der Epidemiologie. Der Begriff bezeichnet einen indirekten Schutz vor einer ansteckenden Krankheit, dadurch dass ein ausreichend großer Teil der Bevölkerung immunisiert ist - durch überstandene Krankheit (natürliche Immunisierung) oder durch Impfung – und das Virus nicht mehr weitergeben kann. In anderen Worten: Durch die hohe Anzahl an immunisierten, nicht mehr ansteckenden Menschen sind indirekt auch die geschützt, die noch nicht immunisiert sind. Wenn dieser Zustand erreicht ist, kommt die Ausbreitung des Virus zum Erliegen, da das Virus kaum mehr Möglichkeiten mehr hat, Menschen zu infizieren.
Beim Coronavirus wird oftmals ein Schwellenwert von 70% (an Immunisierten) genannt, um Herdenimmunität zu erreichen. Oftmals findet sich diese Zahl der 70% auch, wenn es darum geht, wie viele Menschen geimpft werden müssten. Oder als Zahl, die wir erreichen müssen, um den R-Wert unter 1 gedrückt zu kriegen. Es handelt sich hierbei jedoch um verschiedene Konzepte. Man kann nicht einfach Immunisierte mit Geimpften gleichsetzen. Und allein einen gewissen Prozentsatz an Immunisierten zu erreichen, ist noch keine Herdenimmunität…hierfür braucht es dann auch sterile Immunität.
Im Interview mit Joël Mossong sprechen wir über das Konzept der Herdenimmunität. Ob 70% an Immunisierten reichen? Wie viele Menschen sich impfen lassen müssten, um Herdenimmunität zu erreichen? Wie man sich die Situation vorstellen kann, wenn um die 70% der Bevölkerung immunisiert sind – ob dann das Virus verschwindet, oder ob es dann immer noch zu Ausbrüchen kommen kann? Und auch über Aussichten, wie lange es noch dauern könnte, bis wieder eine Normalität ohne Einschränkungen zurückkehren könnte
Infobox
Joël Mossong hat in Diekirch sein Abitur gemacht, um danach in England zuerst einen Bachelor und Master in Mathematik zu absolvieren und anschließend ein Doktorat über die Modellierung von Impfprogrammen gegen die Masern. Danach hat er am CRP Santé geforscht, ab 2003 im luxemburgischen LNS. Seit 2020 arbeitet er in der Inspection sanitaire, u.a. im Contact Tracing.
Joël Mossong ist auch Autor einer europäischen Studie, die 2008 ermittelte, wie viele Kontakte im Durchschnitt ein Luxemburger pro Tag hat (Resultat: 17,5). Während der Covid-19-Pandemie wurde diese Studie über science.lu weitergeführt. Es ergab sich, dass z.B. während des Lockdowns im März/April die Zahl der täglichen Kontakte auf unter 4 sank. Daten aus dieser Studie werden oft benutzt, um mathematische Modelle zu parametrieren. Deshalb wird diese Studie oft zitiert.
science.lu hat mit Joël Mossong im März 2020 ein Interview publiziert – damals noch als Forscher beim LNS – das viel Aufsehen erregte. Darin gab der luxemburgische Epidemiologe als einer der ersten in Luxemburg öffentlich die Einschätzung, dass die Corona-Pandemie nicht nach ein paar Wochen oder Monaten vorbei sei. Jetzt, fast ein Jahr später, haben wir wieder mit Joël Mossong gesprochen, um eine Einschätzung zu bekommen, wo wir jetzt stehen und wie es weitergehen wird.
Joël Mossong auf Twitter: @Joël_mossong
Joël Mossong, die Menschen sind pandemiemüde, sehnen sich nach Normalität, nach einer Welt ohne Einschränkungen. So lange es keine hochwirksamen Medikamente oder Therapien gegen Covid-19 gibt, ist wohl unsere einzige Möglichkeit dieses Ziel zu erreichen die Herdenimmunität. Mit dem Impfstoff sehen viele Licht am Ende des Tunnels. Wie schätzen Sie die Lage hinsichtlich der Herdenimmunität und Impfstoffe ein?
Was die Impfstoffentwicklung angeht, können wir uns glücklich schätzen. Dass so schnell so hochwirksame Impfstoffe bereitstehen würden, war nicht unbedingt zu erwarten. Die Impfstoffentwicklung ist also ein positives Element in dieser Krise, auch wenn es zurzeit vielen vielleicht nicht schnell genug geht. Die Impfstoffe werden uns ermöglichen, das Infektionsgeschehen deutlich besser zu kontrollieren – und stückweise wieder Freiheiten zurückzugewinnen.
Wenn erst mal die Älteren und die Risikopatienten geimpft sind, hat dies einen Impakt auf die Todeszahlen. Leider noch nicht sofort auch auf die Intensivstationskapazitäten. Denn die Menschen die dort behandelt werden, sind im Schnitt etwas jünger, als die Menschen die versterben. Sobald dann aber breite Teile der Bevölkerung geimpft sind, wird sich das auf den Andrang auf die Intensivstationen und Krankenhäuser auswirken. Auch wenn noch keine Herdenimmunität erreicht wurde, wird es bereits vorher zu einer spürbaren Entlastung kommen und es werden immer weniger Schutzmaßnahmen gebraucht.
Auch andere Mittel, wie z.B. Schnelltests, und unser wachsendes Verständnis des Virus helfen uns, immer besser mit Corona umzugehen und Freiheiten zurückzugewinnen.
Aber, was das Konzept der Herdenimmunität angeht, bin ich leider nicht mehr so optimistisch.
Weshalb?
Weil es noch zu viele Unsicherheiten gibt.
Erstens ist der oftmals genannte Wert von 70% ein grober Schätzwert, der zu Anfang der Pandemie aufgestellt wurde. Zurzeit weiß keiner was ein realistischer Wert zur Herdenimmunität ist. Je nachdem wie sich einige Faktoren entwickeln, könnte er auch bedeutend höher als diese 70% liegen. U.a. wegen ansteckenderer Mutationen.
Infobox
Auf die 70% kommt man aufgrund des R-Werts von Sars-CoV-2. Am Anfang der Pandemie ging man von einem R-Wert von ca. 3 aus. D.h. dass ohne irgendwelche Schutzmaßnahmen und ohne Immunisierung innerhalb der Bevölkerung eine infizierte Person im Schnitt drei weitere Personen mit Sars-CoV-2 ansteckt. Wenn nun die Immunisierung innerhalb der Bevölkerung steigt, hat dies einen Effekt auf den R-Wert – dieser sinkt dann automatisch.
Als Beispiel: Wenn ein Drittel der Bevölkerung immunisiert ist, geht der R-Wert von 3 auf 2 runter. Denn nun würde von den drei Personen, die ein Infizierter im Schnitt anstecken würde, eine Person bereits immunisiert sein. Die infizierte Person würde also im Schnitt nur noch zwei weitere Menschen anstecken. Wenn zwei Drittel der Bevölkerung immunisiert sind, dann fällt der Wert auf 1, weil die infizierte Person nun nur noch eine weitere Person anstecken würde (zwei wären im statistischen Mittel bereits immunisiert). Eine Pandemie flacht ab dem Moment ab, wo der R-Wert unter 1 rutscht. Daher kommt man auf diese 70% – bzw. etwas mehr als zwei Drittel der Bevölkerung –, um die Pandemie allein durch (sterile) Immunisierung der Bevölkerung unter Kontrolle zu bekommen.
In der aktuellen Situation liegt der R-Wert in Luxemburg um 1 (mal drunter, mal drüber). Durch die Schutzmaßnahmen wird er vom ursprünglichen Wert (in diesem Beispiel 3) auf nun +/- 1 gedrückt. Wenn mehr als 2/3 der Bevölkerung immunisiert sind, bräuchte man also keine weiteren Schutzmaßnahmen mehr, um den R-Wert unter 1 zu drücken. Soweit die Theorie.
Diese basiert aber auf der Annahme, dass es sogenannte sterile Immunität gibt. Denn wenn weiterhin alle Geimpften das Virus noch weitergeben können und Geimpfte sich auch wieder anstecken können, wird der R-Wert nicht nach unten verschoben. Es werden zwar nur noch wenige Menschen krank, aber es kommt weiterhin zu Infektionsketten.
Zweitens werden wir eine hohe Impfbereitschaft brauchen, um das Virus einzudämmen – und wenn möglich Herdenimmunität zu erreichen. Ob wir diese Impfbereitschaft vorfinden werden, kann man zurzeit nicht sagen.
Und drittens ist es unerlässlich, um Herdenimmunität zu erreichen, dass Immunisierte das Virus nicht mehr weitergeben können. Im Falle der Impfungen und nach überstandener Krankheit bräuchte man hierzu eine sogenannte „sterile Immunität“ – die bewirkt, dass Geimpfte andere nicht mehr anstecken können. Dies ist aber zurzeit noch nicht ausreichend geklärt. Zwar gibt es vielversprechende Ergebnisse, dass Impfstoffe die Wahrscheinlichkeit der Transmission senken. Aber um wie viel Prozent ist noch nicht sicher geklärt. Davon hängt aber ab, ob das Konzept Herdenimmunität überhaupt funktionieren kann – und wenn ja, wo der Schwellenwert liegt.
Das klingt nicht danach, als sei ein Leben ohne Schutzmaßnahmen in greifbarer Nähe?
Ich bin optimistisch, dass die Impfstoffe uns dazu verhelfen, immer mehr zur Normalität zurückzukommen. Und je höher die Impfbereitschaft, desto eher wird dies passieren. Aber bis wir ganz auf alle Schutzmaßnahmen verzichten können, wird es meiner Meinung nach noch eine Weile dauern. Auf dem Weg hin zum Ende der Pandemie, bei der wir weltweit gänzlich auf Schutzmaßnahmen verzichten können, werden wir durch eine Phase gehen, in der wir immer wieder, zumindest temporär oder in bestimmten Bereichen, auf weitere Schutzmaßnahmen zurückgreifen müssen. Das kann z.B. temporäre Maskenpflicht sein, temporäres Verbot von Großveranstaltungen, eine Testpflicht vor Veranstaltungen, AHA-Regeln… Immer im Verhältnis zum Infektionsgeschehen, bzw zur Auslastung der Gesundheitssysteme. Trotzdem wird unser Leben sich, im Vergleich zur momentanen Situation, merklich verbessern.
Herdenimmunität kann man dadurch erreichen, dass ausreichend Menschen entweder die Krankheit überstanden haben und eine natürliche Immunität aufgebaut haben und/oder ausreichend Menschen sich impfen lassen haben. Wie sieht es mit der Immunität durch überstandene Krankheit aus?
Am Anfang der Pandemie war lange nicht klar, ob Menschen nach überstandener Krankheit überhaupt eine natürliche Immunität aufbauen. Doch es gibt immer mehr Studien, die Hoffnung machen. In einer Studie wiesen z.B. 95% der Probanden acht Monate nach überstandener Krankheit immer noch Antikörper auf. Rezente Daten vom Large Scale Testing zeigen, dass etwas mehr als 10% der luxemburgischen Bevölkerung Antikörper haben, and dadurch eine gewisse Immunität haben.
Allerdings scheint die natürliche Immunität nicht so stark ausgeprägt zu sein wie die Immunität, die bei der Impfung erlangt wird. Es herrschen zurzeit Zweifel, ob die natürliche Immunität auf längere Dauer ausreicht. Daher gibt es mittlerweile den Vorschlag, zum Beispiel von der französischen Haute Autorité de Santé, Menschen, die seit mehr als 3 Monaten an Covid-19 erkrankt waren, zu impfen – allerdings mit nur einer Dosis. Die Krankheit zählt dann sozusagen als erste Dosis, die Impfung als zweite Booster Dosis. Auch Spanien will nun diesen Weg gehen.
D.h. solange es keine genaueren Daten zur natürlichen Immunität gibt, sind die Impfungen das Mittel der Wahl, um die Herdenimmunität zu erreichen?
Richtig. Personen, die die Krankheit überstanden haben, haben zwar einen gewissen Schutz. Das ist gut. Aber wir können den Weg hin zur Herdenimmunität nicht dem Virus überlassen – so wie das zu Anfang der Pandemie ja kurz einige Länder angedacht hatten, schlussendlich aber kein Land wirklich durchgezogen hat – denn das wäre katastrophal: Es würden sehr viele Menschen krank werden, viele an Long Covid leiden und es käme zu einer hohen Anzahl an Krankenhausaufenthalten und Todesfällen. Das kann man sich anhand der epidemiologischen Modelle, die sich ja mittlerweile verfeinert haben und recht aussagekräftig sind, leicht errechnen – und darüber besteht auch Konsens, auf Ebene der Wissenschaft als auch auf Ebene der öffentlichen Gesundheit.
Wie viele Menschen müssten sich denn impfen lassen, um diese Herdenimmunität zu erlangen? Hier wird oftmals die gleiche Zahl genannt wie der Schwellenwert zur Herdenimmunität, nämlich 70%. Doch Geimpfte kann man nicht unbedingt mit Immunisierten gleichsetzen, oder?
Korrekt. Wenn 70% Immunisierte innerhalb der Bevölkerung das Ziel sind, müssten sich mehr als 70% impfen lassen, denn die Impfstoffe sind ja nicht zu 100% wirksam.
Und falls die Impfstoffe nun nicht zu sterilisierender Immunität führen würden?
Dann müssten wir quasi alle impfen lassen, um die Pandemie allein durch die Impfungen in den Griff zu kriegen.
Herdenimmunität kann man so erklären, dass nicht 100% der Bevölkerung immun sein muss, um größere Ausbrüche zu vermeiden. Weil nicht-immunisierte Personen indirekt geschützt sind durch geimpfte Personen in ihrem Umfeld. Dies geht aber nur, wenn Immunisierte das Virus nicht weitergeben. Sollte sich herausstellen, dass die Impfstoffe die Transmission nicht verhindern, dann gibt es auch keine Herdenimmunität. Dann sind nur die immunisierten vor der Krankheit geschützt. Die Nicht-Immunisierten haben dann gar keinen Schutz.
Dennoch würden Impfstoffe in dem Fall die Anzahl der Kranken stark reduzieren und somit einen wesentlichen Effekt haben. D.h. auch wenn wir die Herdenimmunität nicht schaffen würden, würden wir mit Hilfe der Impfstoffe in einen Zustand gelangen, wo ein Infizierter zwar immer noch andere Menschen anstecken könnte, aber kaum einer mehr krank werden würde.
Aber es gibt ja wie gesagt berechtigte Hoffnung, dass die Impfungen die Transmissionswahrscheinlichkeiten reduzieren. Nur: so lange wir nicht genau wissen, um wie viel % die Transmissionswahrscheinlichkeiten gesenkt werden, können wir den Schwellenwert zur Herdenimmunität nicht genau abschätzen.
Und es gibt Versuche, Impfstoff nicht über das Blut sondern über die Nase zu verabreichen. Hiermit soll die Transmissionsrate reduziert werden.
Genau. Und das scheint vielversprechend zu sein. Die Idee: Geimpfte, die den Impfstoff per Spritze über das Blut verabreicht kriegen, haben zwar im Körper eine Immunität gegen das Virus. Aber in den Schleimhäuten der Nase kann es weiterhin zu Infektionen kommen – und daraufhin dann auch zu Transmissionen. Wenn man nun Impfstoff (zusätzlich) über die Nase gibt, dann findet auch hier eine Immunisierung statt. Und Transmissionen würden im Keim erstickt. Wie man sieht: Es ist vieles möglich. Nur ist auch vieles zurzeit noch nicht eindeutig gewusst. Und diese Unsicherheiten müssen wir als Wissenschaftler offen benennen.
Ok, lass uns im Folgenden vorerst mal annehmen, dass es die sterile Immunität gibt, bzw dass die Wahrscheinlichkeit, dass Geimpfte das Virus weitergeben, stark reduziert ist. Welche Gründe gibt es, dass die 70% trotzdem eventuell nicht reichen für Herdenimmunität?
U.a. wegen der Mutationen. Und weil wir eventuell zu Anfang den R-Wert falsch eingeschätzt haben. Die Herdenimmunität hängt von der Reproduktionszahl R ab (siehe auch Infobox weiter oben). Am Anfang der Pandemie wurde vor allem die Zahl R=3 viel in den Medien genannt. Mittlerweile gehen die Schätzungen aber viel weiter auseinander, sie schwanken eher zwischen 2 und 6. Je höher die Reproduktionszahl, desto höher der Wert für die Herdenimmunität. Wenn, z.B. wegen der Mutationen, der R-Wert höher ist, ist also der Schwellenwert zur Herdenimmunität auch höher.
Wie genau berechnet man dies?
Die Formel sieht folgendermaßen aus:
H = 1-1/R0
Wobei H der Wert der Herdenimmunität und R0 die Basis-Reproduktionszahl ist.
Nimmt man nun also beispielsweise den Wert 3 für die Reproduktionszahl, dann kommt man auf 0,66. Also 66% der Bevölkerung die immun sein müssten, um Herdenimmunität zu erreichen. Der Wert von 70% wurde viel genannt, weil die Schätzungen des R-Werts zu Anfang der Pandemie teils auch etwas höher waren.
Schauen wir uns nun aber z.B. mal die britische Variante an. Schätzungen gehen davon aus, dass sie 30-80% ansteckender ist als die ursprüngliche Variante. Nehmen wir als Beispiel, dass sie 50% ansteckender ist als die Ursprungsvariante. Dann würde der R-Wert von 3 auf 4,5 steigen. Somit wäre die Schwelle zur Herdenimmunität nun nicht mehr bei 66% sondern bei 78%.
Unsere Daten im Contact Tracing weisen darauf hin, dass die sogenannte UK-Variante in Luxemburg bis zu 70% ansteckender ist als die herkömmlichen Varianten, dadurch dass die Wahrscheinlichkeit, dass Kontakte positiv werden, gestiegen ist. Mit solch einem Wert bräuchte man dann schon über 80% an Immunisierten für Herdenimmunität. Ähnliches gilt für die südafrikanische Variant, die aber bis dato weniger häufig in Luxemburg festgestellt wurde als die UK Variante.
In Luxemburg hat die UK-Variante mittlerweile überhandgenommen. In einer repräsentativen Stichprobe gehörten 57,6% der positiven Proben der britischen Variante an. 4,5% der südafrikanischen Variante.
Infobox
Die Forscher der Research Task Force gehen aktuell davon aus, dass die britische Variante 39% ansteckender ist. Sie ermitteln diesen Wert über ein anderes Verfahren, bei dem maschinelles Lernen zum Einsatz kommt – und bei dem der Wert an die Daten angepasst wird. (Beim Bericht die Woche zuvor war er noch auf 37% geschätzt worden). Die Werte aus dem Contact Tracing deuten auf ein höheres Ansteckungspotential hin. Fakt ist: Die Wissenschaft kann den Wert zurzeit noch nicht genau beziffern, daher die schwammige Angabe von 30-80%. Sie gibt die Unsicherheit der Datenlage wieder.
Der R-Wert ist ja eine Zahl, die nicht nur vom Virus an sich abhängt, sondern auch maßgeblich durch unser Verhalten beeinflusst wird.
Genau. Aktuell liegt der R-Wert in Luxemburg nicht bei 3, auch nicht bei 4,5 oder mehr, sondern ca bei 1. Mal etwas drunter, mal etwas drüber. Das hat viel mit unserem Sozialverhalten zu tun. Je weniger physische Kontakte wir als Gesellschaft im Schnitt haben, desto unwahrscheinlicher sind Virusübertragungen, desto niedriger der R-Wert. Auf dem Weg zur Herdenimmunität wird es immer darum gehen, diesen Wert unter 1 zu halten, um die Pandemie zu kontrollieren.
Durch welche Faktoren wird der R-Wert denn bestimmt?
Hauptsächlich durch 3 Faktoren:
- D = duration: der Zeitraum, die eine Infektion im Schnitt anhält (also die Zeit während derer ein Infizierter ansteckend ist),
- C = contact rate: die Kontaktrate (also wie viele Kontakte die Menschen im Durchschnitt haben)
- P = probability of transmission: die Wahrscheinlichkeit, dass eine Transmission passiert, während eines Kontaktes.
Die Formel von R lautet: R = D*C*P
Durch die aktuellen Restriktionen und unser aktuelles soziales Verhalten haben wir zurzeit sowohl die Kontakte (C) als auch die Wahrscheinlichkeit von Übertragungen (P) runtergesetzt (wir haben weniger Kontakte und durch Abstandsregeln, Maskentragen und häufiges Händewaschen verringern wir die Wahrscheinlichkeit von Transmissionen bei Kontakten). Daher ist der R-Wert zurzeit nicht zwischen 2 und 6, sondern ca 1. Man sieht also, inwiefern wir einige Faktoren dadurch selber in der Hand haben. Andere haben wir nicht in der Hand: Mutationen können z.B. bewirken, dass sie die Infizierten länger ansteckend machen, oder dass sie bessere Mechanismen haben, um Menschen zu infizieren, und also die Wahrscheinlichkeiten von Transmissionen erhöhen.
Wie hoch wäre der R-Wert denn nun, wenn wir alle Schutzmaßnahmen wegfallen lassen würden?
Das kann keiner so richtig sagen. Weil unser Sozialverhalten dann trotzdem womöglich nicht identisch wäre mit dem Verhalten zu Beginn der Pandemie, bzw sich immer der Situation anpasst, und das Virus sich verändert hat.
Fazit: Es gibt einige Faktoren, die bewirken, dass die Impfbereitschaft wohl höher sein müsste als die oftmals zitierten 70%. Das wird schwierig…
Solange wir Kinder und Jugendliche nicht impfen können, wird es schwierig werden, das Virus allein durch Impfungen unter Kontrolle zu halten, ohne weitere Einschränkungen wie Maskentragen, Abstandsregeln, und Limitationen, wie viele Leute zusammen feiern können. Kinder unter 16 stellen in Luxemburg über 17% der Bevölkerung dar. Ohne diese Bevölkerungsgruppe bräuchten wir unter der restlichen Bevölkerung eine extrem hohe Impfbereitschaft. Es laufen aber mittlerweile Impfstudien an mit Jugendlichen und Kindern. Wenn sich alle Bevölkerungsgruppen impfen lassen können, wird das Ziel wieder etwas realistischer. Unter der Voraussetzung der sterilen Immunität.
Sagen wir nun, wir haben den Schwellenwert zur Herdenimmunität erreicht, Wird es ab dann keine Covid-19-Ausbrüche mehr geben?
Wir werden dieses Virus aller Voraussicht nach nicht mehr so einfach los. Es wird wahrscheinlich endemisch, also heimisch und auch saisonal vorkommen, so wie die Grippe und andere menschliche Coronaviren, die normalerweise Erkältungen verursachen. Also wird es bei uns und weltweit immerzu zu Ansteckungen bzw. zu Ansteckungsketten kommen. Je mehr Menschen jedoch immunisiert sind, desto wahrscheinlicher ist es, dass Ansteckungsketten frühzeitig unterbrochen werden und desto unwahrscheinlicher ist es, dass es noch zu größeren Ausbrüchen kommt, die das Gesundheitssystem signifikant belasten könnten.
Gibt es weitere Gründe, weshalb es auch nach Erreichen der Herdenimmunität noch zu Ausbrüchen kommen kann?
Ja. Wenn sich Mutationen bilden würden, vor denen die Impfungen nicht mehr schützen und gegen die unser Immunsystem vorerst nicht gewappnet ist.
Und weil es immer Freundes-, Familien- oder andere Zugehörigkeitsgruppen, also Cluster geben wird, die eher für oder gegen Impfungen sein werden. Innerhalb von Clustern mit niedriger Immunisierungsrate kann es dann durchaus noch zu mehr oder weniger großen Ansteckungsketten kommen.
Infobox
Beim Schwellenwert der Herdenimmunität geht es um ein statistisches Mittel für ein ganzes Land. Wenn im ganzen Land, statistisch gesehen, der Schwellenwert erreicht wurde, kann es trotzdem innerhalb einer bestimmten Region eine geringere Immunisierungsrate geben – und also auch dort, regional, noch zu Ausbrüchen kommen.
Kleinere Ansteckungsketten innerhalb einzelner Cluster rechtfertigen dann aber keine einschneidenden Maßnahmen mehr, so wie sie jetzt gelten?!
Es scheint sich ein Konsens durchgesetzt zu haben, dass es gilt, die jeweiligen nationalen/regionalen Gesundheitssysteme nicht zusammenbrechen zu lassen, so dass sie noch gut funktionieren können. Vorsichtsmaßnahmen sollten immer im Verhältnis zur Situation getroffen werden. Je mehr Menschen immun sind, desto einfacher lässt sich das Virus kontrollieren, desto weniger groß ist das Risiko, dass Gesundheitssysteme zu stark beansprucht werden und desto weniger Schutzmaßnahmen werden gebraucht. Auf dem Weg zur hohen Immunitätsrate in der Bevölkerung gilt es, stets die richtige Balance zu finden.
Kommen wir auf das Szenario einer Herdenimmunität zu sprechen, bei dem man gänzlich auf Schutzmaßnahmen verzichten könnte – wo also allein durch die Immunisierung der Bevölkerung das Virus dermaßen unter Kontrolle ist, dass es dauerhaft keiner weiterer Maßnahmen bedarf – also unter der Prämisse dass Immunisierte nur noch mit stark reduzierter Wahrscheinlichkeit das Virus weitergeben können. Wie schnell könnte so eine Herdenimmunität eintreten?
Ich kann da kein konkretes Datum nennen. Aber das wird wohl noch etwas dauern. Denn es wird schon schwer genug, in Europa ausreichend Impfbereitschaft vorzufinden, um hier eine Herdenimmunität zu erreichen. Viel länger wird es allerdings dauern, bis in Afrika, Südamerika und in einigen Regionen in Asien ausreichend Menschen geimpft wurden. Solange das Virus weltweit noch in hohem Maß zirkuliert, werden auch immer wieder neue Mutationen entstehen. Einige davon könnten dann resistent gegen die Impfungen oder die natürliche Immunität sein, wie sich dies ja zurzeit bereits mit z.B. der südafrikanischen Mutation andeutet. Das bedeutet dann wiederum, dass in Europa womöglich eine Impfung nicht ausreicht, sondern dass wir uns regelmäßig, eventuell alle ein bis zwei Jahre wieder gegen neue Mutationen impfen lassen müssten. So wie bei der Grippeimpfung, die jedes Jahr an die häufigsten Mutationen angepasst wird.
Es hängt dann davon ab, wie schnell wir weltweit ausreichend Immunisierung gegen relevante Mutationen erreichen.
Ich denke, dass dieser Prozess einige Zeit, mehrere Jahre, dauert. Das hängt von vielen Faktoren ab. Bis dahin wird es wohl immer wieder temporär auf regionaler oder nationaler Ebene zum Einsatz von Schutzmaßnahmen kommen, wenn es zu einem größeren Ausbruch kommt – im Verhältnis zur Lage. Das müssen nicht immer einschneidende Maßnahmen sein. Das könnten z.B. Maßnahmen sein wie der Einsatz von Tests vor Veranstaltungen, temporäre Maskenpflicht, temporäres Verbot von Großveranstaltungen…
Boris Johnson hat einen Zeitplan verkündet, wie England nach und nach die Einschränkungen fallen lassen will. Was halten Sie davon?
Die Engländer sind uns um Einiges voraus, was das Impfen angeht. Dort ist die Impfbereitschaft hoch und es wird relativ zügig geimpft. Auch haben sie sich früh dafür entschieden, die 1. Impfung zu priorisieren, anstatt 2 Dosen zu verabreichen. Somit können in der Frühphase der Impfkampagne doppelt so viele Leute wenigstens eine Impfdosis kriegen. Wenn die Impfbereitschaft weiter so hoch bleibt und es weiterhin so schnell geht, dann ist es realistisch, dass dort eher Einschränkungen gelockert werden können als bei uns. Beispiele wie England oder Israel werden uns zeigen, was man mit hoher Impfbereitschaft erreichen kann.
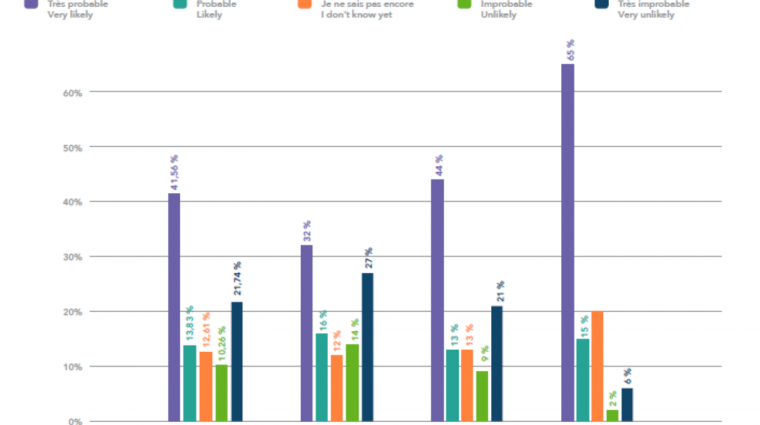
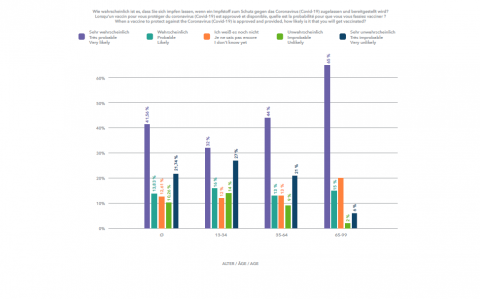
Auf science.lu hatten wir, mit Ihrer Hilfe, eine nicht-repräsentative Umfrage zur Impfbereitschaft in Luxemburg publiziert. Damals, Anfang Dezember, gaben 55% der Befragten an, sich impfen lassen zu wollen. Das scheint noch weit weg von den Werten, von denen wir hier gesprochen haben, die eher Richtung 70% oder 80% gingen. Gleichzeitig war die Umfrage eine Momentaufnahme. Die Impfbereitschaft variiert über die Zeit.
Stimmt. Am Anfang waren die Menschen skeptisch. Es ging schnell mit der Impfung. Viele wollten abwarten, wie die Impfstoffe wirken und wie sicher sie im Einsatz an Millionen von Menschen sind. Die bisherigen guten Resultate geben dann Sicherheit. So dass ich denke, dass die Impfbereitschaft noch steigen wird. Allerdings kommt es bei Impfkampagnen immer wieder zu einem ähnlichen Szenario: Die Impfbereitschaft steigt und ab einem gewissen Punkt wirkt die Impfung in der Bevölkerung, die Krankheit wird gebremst. Dann erscheint die Krankheit nicht mehr als Bedrohung und die Impfbereitschaft sinkt wieder.
Infobox
Die Umfrage war nicht repräsentativ. Dazu Joël Mossong: „Weil die Studie nicht repräsentativ war, kann es im Detail zu Verzerrungen gekommen sein. Angesichts der hohen Teilnehmerzahl und der Ergebnisse, die ja doch sehr deckungsgleich mit den Werten in Belgien, Deutschland und Frankreich waren, kann man allerdings davon ausgehen, dass das Resultat insgesamt nahe an dem war, was eine repräsentative Studie ergeben hätte.“
…das klassische Präventionsparadox…
Genau. Präventionsmaßnahmen sind Opfer ihres eigenen Erfolgs. Oftmals kommt es nach dieser Phase zu einem neuen Ausbruch, wonach die Impfbereitschaft dann wieder steigt.
Nun könnte es sein, dass einige Leser denken: Wenn das mit der Herdenimmunität nicht so schnell klappt, dann brauche ich mich auch nicht impfen zu lassen. Was sagen Sie dazu?
Das wäre schlecht. Ich glaube, dass jeder eine Entscheidung treffen muss ob er den Impfstoff will oder das Risiko eingehen will in den nächsten Monaten oder Jahren an dem Virus zu erkranken. Das, was dem Erreichen der Herdenimmunität am meisten im Weg steht und damit dem zukünftigen Verzicht auf Schutzmaßnahmen, ist mangelnde Impfbereitschaft.
Was sagen Sie zu den verschiedenen Impfstoffen? Der Impfstoff von AstraZeneca hat ja zurzeit einen schlechteren Ruf als z.B. der von Biontech/Pfizer. Ist AstraZeneca der schlechtere Impfstoff?
Wir brauchen sie alle. Je mehr Menschen sich impfen lassen, desto weniger Einschränkungen brauchen wir. Und der Impfstoff von AstraZeneca ist auch ein guter Impfstoff. Er ist sehr effizient darin, schwere Krankheitsverläufe zu reduzieren. Und es gibt ja solide Hinweise darauf, dass die Wirksamkeit von AstraZeneca bedeutend höher wird, wenn man die Impfdosen zeitlich länger voneinander trennt – was ja in Luxemburg nun auch getan wird.
Ich denke, um aus dieser Situation herauszukommen, sind Impfungen das beste Mittel, das uns zur Verfügung steht. Zumindest so lange, wie keine wirksame Therapie und kein wirksames Medikament gefunden wurden. Bis dahin gilt: Der beste Impfstoff ist der, den man im Arm hat.
Zusammenfassung
Um die Pandemie zu beenden, lautet das Ziel Herdenimmunität. Oftmals wird hier die Zahl der 70% genannt: 70% müssten immunisiert sein, dann wäre die Herdenimmunität erreicht und der Spuk vorbei. Die Impfstoffe geben Hoffnung. Joël Mossong teilt Optimismus, wenn es um die Impfstoffe geht. Je mehr Menschen sich impfen lassen, desto entspannter wird die Lage. Doch er ist nicht so optimistisch, dass es bald zu Herdenimmunität kommen wird. Die Rechnung sei nicht so einfach: „Es bestehen noch zu viele Unsicherheiten, um abschätzen zu können ob und wann Herdenimmunität eintreten wird.“ Joël Mossong findet es aber wichtig, dass Wissenschaftler diese Unsicherheiten, bzw die relevanten Parameter, benennen. Hier eine Auflistung:
- Die oft genannten 70% Immunisierten für Herdenimmunität könnten zu niedrig sein, u.a. wegen der Mutationen
- Den Schwellenwert zur Herdenimmunität kann man zurzeit nur grob abschätzen, da der zugrundeliegende R-Wert auch nur grob abgeschätzt werden kann und stark situationsabhängig ist
- Damit Herdenimmunität überhaupt funktionieren kann, braucht es sterile Immunität. Ob und in welchem Maẞe die Transmissionen von Immunisierten reduziert werden, ist zurzeit noch unklar – und dadurch auch ob und ab wann Herdenimmunität eintritt
- Wenn beispielsweise 80% an Immunisierten gebraucht würden für Herdenimmunität, wissen wir noch nicht welcher Anteil der Bevölkerung dafür geimpft werden müsste. Da die Wirksamkeit nicht 100% ist und die Wahrscheinlichkeit für Transmissionen bei Geimpften nicht 0% ist, wird der Anteil an Impfwilligen wohl höher sein müssen als der Schwellenwert zur Herdenimmunität.
- Wie hoch die Impfbereitschaft sein wird, ist auch noch nicht gewusst. Die nötige Impfbereitschaft könnte aber durchaus um einiges höher liegen als diejenige, die wir zurzeit vorfinden.
- Auch wenn und falls in Europa Herdenimmunität erreicht wurde, dauert es noch bis dies auf der ganzen Welt der Fall ist. So lange wird eine derart vernetzte Welt wie vor Corona schwierig - und das Risiko von Mutationen, die auch für Europa zum Problem werden könnten, bleibt hoch.
Joël Mossong kommt zum Schluss, dass es wohl noch etwas längerer dauern wird, um zu einem Zustand der weltweiten Herdenimmunität zu gelangen, der es erlauben wird alle Schutzmaßnahmen zu stoppen. Bis dahin kann man davon ausgehen, dass es immer mal wieder vorkommen kann, dass Regierungen, zumindest temporär und regional, Sicherheitsmaßnahmen verordnen, um zu verhindern, dass die Gesundheitssysteme überfordert werden.
Der luxemburgische Epidemiologe ist dennoch optimistisch, dass die Impfungen die Lage deutlich verbessern. Weil sie schwere Krankheitsverläufe und Todesfälle reduzieren und das Virus besser kontrollieren lassen. Je höher die Impfbereitschaft, desto weniger Schutzmaßnahmen werden gebraucht, so Joël Mossong.
Autor: Jean-Paul Bertemes (FNR)
Editor : Michèle Weber (FNR)