SKIN/FNR
« Ziel mir keng! » est diffusé sur RTL Tëlee après le « Wëssensmagazin Pisa ». Vous pouvez aussi visionner les épisodes sur RTL Play et sur la chaîne YouTube science.lu.
De la découverte des antibiotiques aux « superbactéries » résistantes
La découverte des antibiotiques – entre autres par Alexander Fleming en 1928 – a marqué une étape importante dans la médecine. Ces médicaments sauvent beaucoup de vies. Depuis des années, ils servent à combattre des infections bactériennes, comme les infections à streptocoques dans le cas d’une angine ou à E. coli dans le cas d’une cystite. Mais ils sont aussi utilisés de façon préventive dans le cadre d’interventions chirurgicales ou de chimiothérapies, car, dans ces contextes, le risque d’une infection bactérienne est plus élevé, ce qui peut entraîner des complications. Ils sont aussi utilisés en médecine vétérinaire.
Au cours des 30 dernières années, un nombre croissant de bactéries résistantes à certains antibiotiques s’est toutefois répandu, contre lesquelles ces antibiotiques ne sont plus efficaces. Certaines bactéries sont même résistantes à presque tous les antibiotiques existants, d’où leur nom « superbactéries ».
En d’autres termes, certaines infections bactériennes ne peuvent entre-temps plus être soignées aussi efficacement, voire ne peuvent plus du tout être traitées.
En 2019, près de 1,3 million de personnes dans le monde sont décédées d'infections provoquées par des bactéries résistantes aux antibiotiques – un chiffre deux fois supérieur à celui des décès dus au paludisme ou au VIH.
Selon une étude actuelle, ce chiffre pourrait s’élever à 1,9 million par an d’ici à 2050.
Et des scénarios encore plus pessimistes existent.
L’OMS classe les antibiorésistances parmi les dix principaux dangers pour la santé mondiale. Et pour l’UE, elle représente aussi l’une des trois menaces les plus inquiétantes.
Mais pourquoi ces résistances apparaissent-elles ? Quelle est la situation au Luxembourg ? Et où en sont les nouveaux traitements ?
C’est ce que nous avons étudié de plus près dans ce nouvel épisode de Ziel mir keng!
Pour cette vidéo, nous avons recueilli les conseils d'experts, dont Jacques Zimmer, chercheur au Luxembourg Institute of Health, ainsi que de membres du groupe de travail « Surveillance » du Plan National Antibiotiques de la Direction de la santé.
Vous trouverez un article plus détaillé sur ce sujet sur science.lu.
Comment les antibiorésistances apparaissent-elles ?
Les bactéries sont de minuscules microbes qui nous aident à bien des égards, par exemple pour digérer la nourriture. Mais certaines peuvent aussi nous rendre malades, comme le font les virus. Mais attention, les bactéries ne sont pas des virus ! Voilà pourquoi les antibiotiques sont inefficaces contre lles infections virales, telles que la plupart des refroidissements.
À l’instar des virus, les bactéries continuent d'évoluer par des mutations génétiques pour assurer leur survie. Certaines mutations qui surviennent rendent les bactéries résistantes aux antibiotiques. De nouvelles souches de bactéries résistantes se forment, qui se répandent petit à petit. Il s’agit là d’un processus naturel que nous ne pouvons pas éviter : l'évolution.
Mais nous connaissons les facteurs qui accélèrent ce processus, à savoir un recours incorrect ou excessif aux antibiotiques.
Nous l’avons déjà dit : les antibiotiques sauvent beaucoup de vies. Il arrive toutefois que des antibiotiques soient prescrits sans que leur emploi soit justifié.
Par exemple, lorsqu'ils sont prescrits pour une grippe ou un refroidissement provoqué par un virus.
Ou lorsqu'ils sont utilisés chez des animaux d'élevage pour des raisons économiques. Cette pratique permet, par exemple, d'élever les animaux dans des espaces plus confinés, tout en garantissant des prix de la viande peu élevés.
Dans l’UE, il est d’ailleurs interdit depuis 2006 d’ajouter des antibiotiques dans l’alimentation animale dans le seul but de favoriser la croissance. On le fait toutefois encore dans des cas exceptionnels pour freiner la propagation de maladies diagnostiquées dans une population animale.
Quelle est la situation au Luxembourg ?
La consommation d’antibiotiques au Luxembourg
La bonne nouvelle, c’est que la consommation d’antibiotiques au Luxembourg a baissé au cours des dix dernières années : dans le secteur de la santé, elle a diminué de près d’un quart.

Nous nous situons à présent aux alentours de la moyenne de l'UE.
Dans l’élevage animal, l’utilisation d'antibiotiques a aujourd’hui baissé de près de moitié par rapport à il y a dix ans.
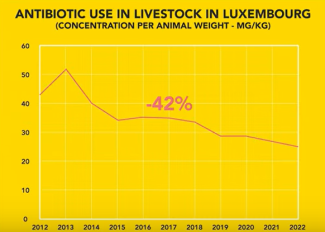
Dans ce domaine, le Luxembourg compte parmi les pays de l’UE qui utilisent le moins d'antibiotiques – près de trois fois moins que l’Allemagne et la Belgique.
Et qu'en est-il des antibiorésistances ?
Développement des antibiorésistances au Luxembourg
Pour ce qui est des résistances, de premiers indices laissent entendre que la situation s’est quelque peu stabilisée au Luxembourg. Les données disponibles sont toutefois encore incomplètes. On ne peut donc pas encore tirer de conclusions générales.
Dans le domaine de la santé, des résistances ont été constatées par exemple pour dix couples bactéries-antibiotiques entre 2018 et 2022 sur la base d’échantillons provenant d’hôpitaux où les patients présentaient des infections sanguines ou des infections du système nerveux central.
Pour la plupart des dix couples bactéries-antibiotiques étudiés, la proportion de bactéries résistantes est restée stable ou a légèrement diminué ces dernières années, à quelques exceptions près. On observe aussi des cas où elle progresse. Et il faut dire que, dans certains cas, la proportion de bactéries résistantes aux antibiotiques – même si elle diminue – demeure élevée. Par exemple, 50 % de souches de bactéries E. coli sont résistantes à l’aminopénicilline, un antibiotique couramment utilisé. De telles résistances rendent plus difficile la prise en charge des infections courantes.
L'évolution des résistances est aussi surveillée en médecine vétérinaire. Ici, la proportion de bactéries résistantes demeure élevée dans de nombreux cas analysés, mais elle est restée stable au cours des dernières années.
Au Luxembourg, la tendance évolue donc dans le bon sens, mais la proportion de bactéries résistantes reste très élevée dans bien des cas.
Quelle est la situation dans le reste du monde ?
Le développement de résistances aux antibiotiques est bien entendu un phénomène universel. On constate de grandes différences entre les pays pour ce qui est du recours aux antibiotiques et du développement des résistances.
Développement de résistances en Europe et dans le monde
L'Europe, elle aussi, semble être sur la bonne voie : pour 50 % des couples bactéries-antibiotiques examinés, la proportion de bactéries résistantes est restée stable depuis 20 ans ou est sur le point de se stabiliser. Pour 17 %, la proportion de bactéries résistantes continue d’augmenter et, pour 17 %, elle diminue.
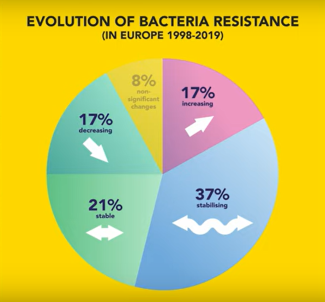
C’est ce qu’ont conclu des chercheurs dans une étude de synthèse, qui n’a toutefois pas encore fait l’objet d’un examen par les pairs.
Au niveau mondial, l’OMS met toutefois en garde contre des niveaux de résistance « alarmants ».
Consommation d’antibiotiques dans le monde
En Afrique du Nord, au Moyen-Orient et en Asie du Sud, la consommation d'antibiotiques a aujourd’hui plus que doublé par rapport aux niveaux d’il y a 20 ans. D'une part, c'est bien entendu une bonne chose pour la santé de la population, mais de nouvelles résistances apparaissent et peuvent se propager à l'échelle mondiale en raison de la globalisation.
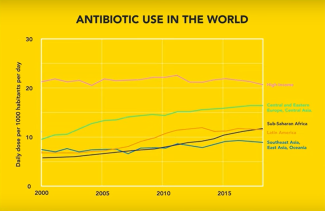
Au niveau mondial, la situation est donc loin d’être maîtrisée.
Même si beaucoup d’efforts sont faits pour réduire la consommation d’antibiotiques, les bactéries résistantes ne disparaîtront jamais d’elles-mêmes. Ce qui nous amène à un autre point important : nous avons besoin de nouveaux antibiotiques et/ou d’alternatives.
Où en sont les nouveaux traitements ?
Au cours des 50 dernières années, très peu de nouveaux antibiotiques ont été mis sur le marché. D’un côté, parce qu’il est difficile d’en trouver de nouveaux, mais d’un autre côté aussi parce qu’il ne s’agit pas d’une activité lucrative.
La mise au point d'un antibiotique dure en moyenne 12 ans et coûte 1,5 milliard de dollars.
Chez le patient, la durée d'utilisation d'un antibiotique est souvent seulement d'une semaine – ce qui un laps de temps court d’un point de vue commercial. Et chaque nouvel antibiotique est d’abord placé sur une liste de réserve et n’est prescrit que si aucun autre antibiotique ne s’avère efficace. Il est donc très peu vendu.
Et des résistances contre de nouveaux antibiotiques apparaissent aussi relativement vite, parfois même avant la mise sur le marché du médicament.
La recherche de nouveaux antibiotiques ou de traitements alternatifs doit tout de même se poursuivre.
Au Luxembourg, des chercheurs comme Jacques Zimmer travaillent aussi sur des alternatives aux antibiotiques, comme les immunothérapies, qui activent les cellules immunitaires du corps pour éliminer les bactéries de manière ciblée.

Conclusion
Nous ne sommes pas face à une apocalypse imminente due aux superbactéries, mais la situation est préoccupante.
Nous ne pouvons pas éviter l’apparition d’antibiorésistances. Mais nous pouvons la freiner en réservant l'usage des antibiotiques aux situations où ils sont indispensables.
Nous pouvons tous y contribuer.
Et si la recherche continue de se pencher sur de nouveaux antibiotiques et des alternatives, avec un peu de chance, nous garderons toujours une longueur d'avance dans la lutte contre les bactéries.
Rédaction : Michèle Weber (FNR)
Édition : Lucie Zeches (FNR)
Conseils : Jacques Zimmer (LIH), Plan National Antibiotiques (Direction de la santé)
Recherches de fond et infographies : Daniel Saraga (saraga communications)
Vidéo et conception graphique des infographies : SKIN
Traduction : Nadia Taouil (t9n.lu)