shotshop.com/FNR
Wie wird die Grippesaison 2020/2021 verlaufen?
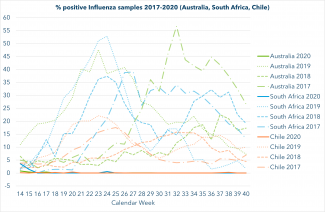
Es gibt einige Anzeichen dafür, dass die Grippesaison 2020 auf der Südhalbkugel nicht so stark ausgefallen ist, wie in anderen Jahren. Warum? Die naheliegendste Vermutung: Die strikten Maßnahmen gegen das SARS-CoV-2 Virus wirken sich auch auf Infektionen mit Influenza-Viren aus, die in Europa jeden Winter zu saisonalen Grippeepidemien führen. Wird die Grippesaison auch in Luxemburg dieses Jahr weniger stark ausfallen? Fällt die Grippesaison 2020/2021 bei uns eventuell gar aus? Sollten wir uns trotzdem gegen die Influenza-Grippe impfen lassen? Und sorgt die Pandemie vielleicht sogar dafür, dass Viren aussterben werden? Hier gibt es die Antworten.
Fazit
Nein, die Grippesaison fällt dieses Jahr nicht aus. Auf der Südhalbkugel war sie jedoch weniger stark ausgefallen als andere Jahre. Und Experten gehen davon aus, dass sie auch auf der Nordhalbkugel - und demnach auch in Luxemburg - weniger stark ausfallen wird.
Die vielerorts milde Grippesaisons 2019/2020 und bisher auch 2020/2021 sind ein Indiz dafür, dass die Influenzaviren zurzeit stark zurückgedrängt werden. Experten führen das unter anderem auf die strengeren Hygienemassnahmen zurück, die zurzeit weltweit gelten. Dierse tragen nicht nur dazu bei, die Verbreitung von Sars-CoV-2 zu bremsen, sondern auch die Verbreitung anderer respiratorischer Viren - also auch der Influenzaviren. Zurzeit laufen auch immunologische Studien, um der Frage nachzugehen, ob Sars-CoV-2 eventuell sogar andere Viren verdrängt. Es ist aber auch davon auszugehen, dass überlastete Gesundheitssysteme und dadurch beeinträchtigte Meldesysteme eine Rolle dabei spielen, dass weniger Grippefälle detektiert werden.
Zum jetzigen Zeitpunkt lässt sich nicht belegen, dass Influenzaviren durch SARS-CoV-2 oder durch die weltweiten strengen Hygienemaßnahmen ausgestorben sind. Und es ist auch unwahrscheinlich, dass Influenzaviren komplett ausgerottet werden.
Eine Grippeschutzimpfung halten Experten deshalb auch weiterhin für sinnvoll - hauptsächlich um die Gesundheitssysteme nicht auch noch durch die Grippe zusätzlich zu belasten. Die Wechselwirkungen zwischen verschiedenen Viren, und ob eine Grippeschutzimpfung eventuell auch gegen eine Covid-19 Infektion hilft, muss noch weiter untersucht werden.
Autoren: scienceRELATIONS/Kai Dürfeld, Michèle Weber (FNR)
Editoren: Jean-Paul Bertemes (FNR), Michèle Weber (FNR)
Abbildungen: LNS, FNR, OECD
Infobox
- Viren, die in Permafrost überleben: Marilyn J. Roossinck, Viren!, Springer-Verlag, 2018, S.214
- Karl Wurm, A. M. Walter: Infektionskrankheiten. In: Ludwig Heilmeyer (Hrsg.): Lehrbuch der Inneren Medizin. Springer-Verlag, Berlin/Göttingen/Heidelberg 1955; 2. Auflage ebenda 1961, S. 9–223, hier: S. 209 f.
- Ausrottung der Rinderpest: Marilyn J. Roossinck, Viren!, Springer-Verlag, 2018, S.126
- SARS: Marilyn J. Roossinck, Viren!, Springer-Verlag, 2018, S.84
- SARS-CoV-1 vs SARS-CoV-2: https://theconversation.com/the-original-sars-virus-disappeared-heres-why-coronavirus-wont-do-the-same-138177